- 2025年9月30日
妊娠糖尿病とは?症状から予防法まで専門医が詳しく解説

こんにちは。丹野内科・循環器・糖尿病内科の田邉優希です。今回は妊娠糖尿病についてのブログです。妊娠は女性にとって人生の大きな喜びの一つですが、同時に様々な身体の変化や健康上の課題に直面する時期でもあります。その中でも特に注意が必要なのが「妊娠糖尿病」です。
妊娠糖尿病は、妊娠中に初めて発見される糖代謝異常のことで、日本では妊婦さんの約12%に発症するとされています。決して珍しい疾患ではありませんが、適切な知識と管理により、お母さんと赤ちゃん双方の健康を守ることができます。
今回は妊娠糖尿病について詳しく解説いたします。症状の見分け方から予防法、治療法まで、妊娠を控えている方や現在妊娠中の方が知っておくべき重要な情報をお伝えします。
目次

妊娠糖尿病の基礎知識
妊娠糖尿病とは何か
妊娠糖尿病は、妊娠中にホルモンの変化により血糖値が上昇し、糖尿病の状態になることを指します。妊娠前から糖尿病がある場合とは区別され、「妊娠中に初めて発見または発症した糖尿病に至らない程度の糖代謝異常」と定義されています。
妊娠中は、胎盤から分泌されるホルモン(ヒト胎盤性ラクトーゲンやエストロゲンなど)の影響で、インスリンの働きが弱くなります。通常であれば、この変化に対応して膵臓からのインスリン分泌が増加しますが、この代償機能が不十分な場合に妊娠糖尿病が発症します。
発症のメカニズム
妊娠20週頃から胎盤ホルモンの分泌が活発になり、インスリン抵抗性が増加します。これは赤ちゃんに十分な栄養を送るための生理的な変化ですが、お母さんの膵臓がこの変化に対応しきれない場合に血糖値が上昇してしまいます。
この状態は、例えるならば「車が重くなったのに、エンジンパワーが追いつかない」ような状況です。血糖値を下げるためのインスリンというエンジンの力が、妊娠により重くなった車体(インスリン抵抗性)に負けてしまうのです。
統計データと現状
日本産科婦人科学会の調査によると、現在の診断基準では妊婦さんの約12.4%が妊娠糖尿病と診断されています。これは以前の基準と比較して約3倍の増加となっており、より早期の発見と適切な管理の重要性が高まっています。

症状と身体への影響
妊娠糖尿病の症状
妊娠糖尿病の症状は軽微であることが多く、気づかずに過ごしてしまうケースが少なくありません。主な症状には以下のようなものがあります。
よく見られる症状
- 異常な喉の渇き(水分をたくさん取りたくなる)
- 頻繁な排尿(トイレに行く回数が増える)
- 疲労感の増加(通常の妊娠の疲れとは異なる強い疲れ)
- 視界のかすみ
- 体重増加の異常(急激な増加または思うように増えない)
これらの症状は妊娠に伴う正常な変化と区別が難しいため、定期的な血糖値検査による早期発見が重要です。
お母さんへの影響
妊娠糖尿病が適切に管理されない場合、以下のようなリスクが高まります。
妊娠中のリスク
- 妊娠高血圧症候群の発症リスクが約2倍に増加
- 羊水過多症(羊水の量が異常に増える状態)
- 早産のリスクの増加
- 尿路感染症の発症率上昇
分娩時のリスク
- 難産や帝王切開の可能性が高くなる
- 分娩時の出血量が増加する傾向
- 産後の回復が遅れる場合がある
赤ちゃんへの影響
妊娠糖尿病は赤ちゃんにも様々な影響を与える可能性があります。
胎児期の影響
- 巨大児(出生体重4000g以上)のリスクが約3倍に増加
- 胎児の成長バランスが崩れる(肩幅が広くなりすぎるなど)
- 羊水過多による胎位異常
新生児期の影響
- 新生児低血糖症(生後すぐに血糖値が下がりすぎる状態)
- 新生児黄疸の重篤化
- 呼吸困難症候群のリスク増加
- 低カルシウム血症や低マグネシウム血症
将来への影響
- 将来的な肥満のリスク
- 成人後の2型糖尿病発症リスクの増加
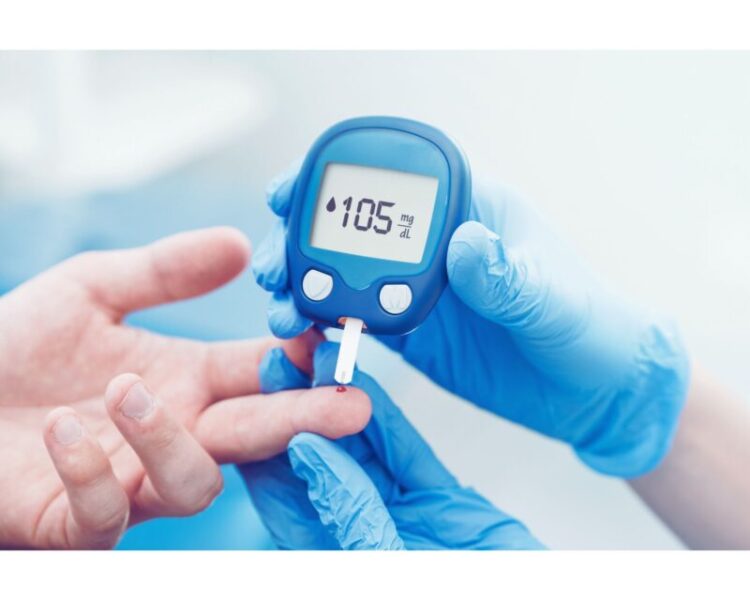
診断方法と検査
スクリーニング検査の時期
妊娠糖尿病の診断は段階的に行われます。
初期スクリーニング(妊娠初期):妊娠初期(妊娠10週未満)に行う血糖値測定で、以下の基準に該当する場合は「妊娠中の明らかな糖尿病」と診断されます。
①空腹時血糖値 ≧126mg/dL
②HbA1c ≧6.5%
随時血糖値≧200mg/dL あるいは 75g 経口ブドウ糖負荷試験で 2 時間値≧200mg/dL の場合は、 妊娠中の明らかな糖尿病の存在を念頭に置き、①または②の基準を満たすかどうか確認します。
中期スクリーニング(24-28週):妊娠中期に75g経口ブドウ糖負荷試験(75gOGTT)を実施します。これは砂糖水を飲んで、時間ごとの血糖値の変化を調べる検査です。
診断基準
75gOGTTにおける妊娠糖尿病の診断基準(日本糖尿病学会・日本産科婦人科学会)
- 空腹時血糖値:≧92mg/dL
- 1時間後血糖値:≧180mg/dL
- 2時間後血糖値:≧153mg/dL
上記のうち1項目でも該当すれば妊娠糖尿病と診断されます。
検査の準備と注意点
75gOGTTを受ける際の準備
- 前日の食事:検査前日の夕食は通常通り摂取し、22時以降は絶食
- 検査当日:朝食を抜いて受診(水分摂取は可能)
- 検査中の注意:検査開始から2時間は安静にしている
- 薬の服用:普段服用している薬がある場合は事前に相談

予防法と生活習慣の改善
食事療法の基本
妊娠糖尿病の予防と管理において、食事療法が最も重要です。
基本的な食事のポイント
- 適切なカロリー摂取
- 妊娠前BMIに基づいたカロリー設定をします(肥満の場合は少し制限があります)
- 一般的に妊娠前期:1800-2000kcal/日程度
- 中期以降:+250-300kcal程度を追加
- 炭水化物の管理
- 食事全体の50-60%を目安
- 血糖値を急激に上げない低GI食品の選択
- 白米より玄米、うどんよりそばを選ぶなど
- 食事回数の工夫
- 1日3回の食事を5-6回に分割
- 空腹時間を長くしすぎない
- 就寝前の軽い補食も効果的
具体的な食事メニュー例
朝食の例
- 玄米ご飯(茶碗軽く1杯)
- 味噌汁(豆腐とわかめ)
- 焼き魚(鮭やサバなど)
- 野菜の副菜(ほうれん草のお浸しなど)
- 果物(りんご1/4個程度)
昼食の例
- 雑穀米のおにぎり(2個)
- 鶏肉と野菜の煮物
- サラダ(ドレッシングは控えめに)
- 牛乳またはヨーグルト
夕食の例
- 麦ご飯(茶碗軽く1杯)
- 魚や肉のメイン料理
- 野菜たっぷりの副菜2品
- スープや汁物

運動療法の重要性
適度な運動は血糖値の改善に効果的です。
推奨される運動
- ウォーキング
- 1日30分程度の軽いウォーキング
- 食後30分-1時間後に開始するのが効果的
- 無理のないペースで継続することが大切
- マタニティヨガ
- 血糖値改善と共にリラックス効果も期待
- 専門のインストラクターの指導を受けることを推奨します
- 水中ウォーキング
- 関節に負担をかけずに有酸素運動が可能
- 妊娠後期でも継続しやすい
運動時の注意点
- 医師の許可を得てから開始しましょう
- 体調が優れない日は無理をしないようにしましょう
- 脱水に注意し、適度な水分補給を行いましょう
- お腹の張りや出血があれば即座に中止してください
体重管理のポイント
適切な体重増加は妊娠糖尿病の予防と管理に重要です。
妊娠前BMI別の推奨体重増加
- やせ型(BMI18.5未満):9-12kg
- 普通(BMI18.5-25未満):7-12kg
- 肥満(BMI25以上):個別に相談
体重管理のコツ
- 毎日同じ時間に体重測定
- 朝起床後、排尿後に測定
- 週単位での変化を観察
- 急激な体重変化に注意
- 1週間で1kg以上の急激な増加は要注意
- 1週間で500g以上の減少も医師に相談

治療法と管理方法
血糖値の自己測定
妊娠糖尿病と診断された場合、血糖値の自己測定が推奨されます。
測定のタイミング
- 起床時(空腹時血糖値)
- 食前血糖値(朝・昼・夕食前)
- 食後2時間血糖値(朝・昼・夕食後)
目標値
- 空腹時血糖値:95mg/dL未満
- 食後2時間血糖値:120mg/dL未満
インスリン治療
食事療法と運動療法で血糖値が目標値に達しない場合、インスリン治療が必要になります。
インスリン治療の特徴
- 胎盤を通過しないため赤ちゃんに影響しない
- 妊娠糖尿病では超速効型インスリンが主に使用される
- 注射の回数や量は血糖値の変化に合わせて調整
治療開始の目安
- 1週間の食事療法で目標値に達しない場合
- 胎児の成長に異常が認められる場合
- 羊水過多などの合併症がある場合
胎児の健康管理
妊娠糖尿病の管理において、胎児の健康状態の定期的な確認が重要です。
実施される検査
- 胎児超音波検査
- 胎児の成長評価(推定体重の測定)
- 羊水量の確認
- 胎児の臓器の発育状態の観察
- 胎児心拍数モニタリング
- 胎児の元気度の評価
- ストレステストやノンストレステスト
- 臍帯血流測定
- 胎盤機能の評価
- 胎児への酸素・栄養供給状態の確認
分娩時の管理
妊娠糖尿病の方の分娩では、特別な配慮が必要です。
分娩時期の決定
- 基本的には正期産(37-41週)での分娩を目指す
- 血糖コントロール不良や胎児の状態により早期誘発を検討
- 巨大児が予想される場合は帝王切開も考慮
分娩時の血糖管理
- 分娩中の血糖値モニタリング
- 必要に応じてインスリン投与やブドウ糖輸液の調整
- 新生児の低血糖予防のための準備

よくある質問(Q&A)
Q1: 妊娠糖尿病になりやすい人の特徴はありますか?
A1: はい、以下のような要因が妊娠糖尿病のリスクを高めるとされています。
体質的要因
- 35歳以上の高年妊娠
- 肥満(妊娠前BMI25以上)
- 家族に糖尿病の人がいる
- 以前の妊娠で妊娠糖尿病になった経験がある
妊娠・分娩歴
- 巨大児(4000g以上)を出産した経験
- 原因不明の流産・死産の既往
- 羊水過多の既往
その他の要因
- 多胎妊娠(双子・三つ子など)
- 多嚢胞性卵巣症候群(PCOS)
ただし、これらの要因がなくても妊娠糖尿病になる可能性はありますので、すべての妊婦さんでスクリーニング検査を受けることが重要です。
Q2: 妊娠糖尿病は遺伝しますか?
A2: 妊娠糖尿病自体が直接遺伝するわけではありませんが、糖尿病になりやすい体質は遺伝的要因が関与していることが知られています。
お母さんへの影響
- 妊娠糖尿病になった方の約30-70%が将来2型糖尿病を発症
- 次回妊娠時の妊娠糖尿病再発率は約30-50%
赤ちゃんへの影響
- 将来の肥満リスクの増加
- 成人後の2型糖尿病発症リスクの増加
- 女性の場合、将来妊娠した際の妊娠糖尿病リスク
しかし、適切な生活習慣の維持により、これらのリスクを大幅に減少させることが可能です。
Q3: 食事制限が厳しくて栄養不足が心配です。
A3: 妊娠糖尿病の食事療法は「制限」ではなく「バランスの良い食事」を目指すものです。
誤解されがちなポイント
- 炭水化物を完全に避ける必要はありません
- 適切な量とタイミングで摂取することが大切
- 赤ちゃんの成長に必要な栄養は十分に確保します
栄養バランスの確保
- 管理栄養士による個別の栄養指導を受ける
- 葉酸、鉄分、カルシウムなどの重要栄養素の確保
- 必要に応じてサプリメントの活用も検討
心配な点があれば、遠慮なくご相談ください。
Q4: インスリン注射は赤ちゃんに影響しませんか?
A4: インスリンは胎盤を通過しないため、赤ちゃんに直接的な害を与えることはありません。
インスリンの安全性
- 妊娠中に使用するインスリンは人間のインスリンと同じ構造
- 胎盤のバリア機能により赤ちゃんに到達しない
- むしろ血糖値の改善により赤ちゃんの健康を守る
治療の必要性
- 食事療法だけでコントロールできない場合の重要な治療選択肢
- 早期の治療開始により合併症のリスクを大幅に軽減
- 多くの妊婦さんが安全にインスリン治療を受けています
Q5: 産後はどのような注意が必要ですか?
A5: 妊娠糖尿病は出産と共に改善することが多いですが、産後も継続的な注意が必要です。
産後すぐ(入院中)
- インスリン治療をしていた場合は通常中止する
- 血糖値の経過観察
- 新生児の低血糖症の監視
産後6-12週頃
- 75gOGTTによる糖代謝の再評価
- 正常型、境界型、糖尿病型の判定
- 今後の管理方針の決定
長期的なフォローアップ
- 3年毎の糖尿病スクリーニング
- 生活習慣病の予防
- 次回妊娠時の早期管理
授乳について
- 母乳育児は血糖値の改善に効果的
- 授乳により将来の糖尿病リスクも軽減
- インスリン治療歴があっても授乳に問題なし

まとめ
妊娠糖尿病は、適切な知識と管理により、お母さんと赤ちゃんの両方の健康を守ることができる疾患です。重要なポイントをまとめると以下のようになります。
早期発見の重要性
妊娠糖尿病は症状が軽微なことが多いため、定期的なスクリーニング検査による早期発見が極めて重要です。現在では妊婦さんの約12%が該当する決して稀ではない疾患であり、どなたでも発症する可能性があります。
効果的な管理方法
- 食事療法: 適切なカロリー摂取と栄養バランス
- 運動療法: 無理のない範囲での有酸素運動の継続
- 血糖値モニタリング: 自己測定による日々の血糖値管理
- 医学的管理: 必要に応じたインスリン治療と定期的な胎児評価
将来への備え
妊娠糖尿病を経験された方は、将来の2型糖尿病発症リスクが高くなるため、産後も継続的な健康管理が重要です。しかし、適切な生活習慣の維持により、このリスクを大幅に軽減することができます。
専門的なサポートの活用
妊娠糖尿病の管理は、産科医、内科医(糖尿病専門医)、管理栄養士、助産師などの医療チームによる包括的なサポートが不可欠です。不安や疑問があれば、いつでも遠慮なく医療スタッフにご相談ください。
私たちのクリニックでは、妊娠糖尿病の患者様一人ひとりに寄り添い、安心して妊娠期間を過ごしていただけるよう適切な管理とサポートを提供しております。妊娠は人生の貴重な時期です。適切な知識と管理により、お母さんと赤ちゃんが共に健康で、安心できる妊娠・出産を迎えられることを心から願っております。
執筆者プロフィール

丹野内科・循環器・糖尿病内科 副院長 田邉 優希
- 日本糖尿病学会 糖尿病専門医
- 日本内科学会 総合内科専門医
- 日本医師会 認定産業医
